PETR
TŘEŠŇÁK / FOTO KAREL CUDLÍN
RESPEKT 46 I 11. - 17. LISTOPAD
2013
Medicína dnes dokáže prodloužit a zkvalitnit život jako nikdy předtím. S jednou jeho částí si ale zatím moc poradit neumí - totiž s umíráním. V systému západního zdravotnictví se konec lidského života změnil v martyrium, v němž se zbytečně utrácejí obrovské peníze a pacienti tráví své poslední dny v nepohodlí, bolesti a iluzích. Tedy přesně naopak, než si většina z nich přeje. Cesta ke změně přitom není tak složitá.

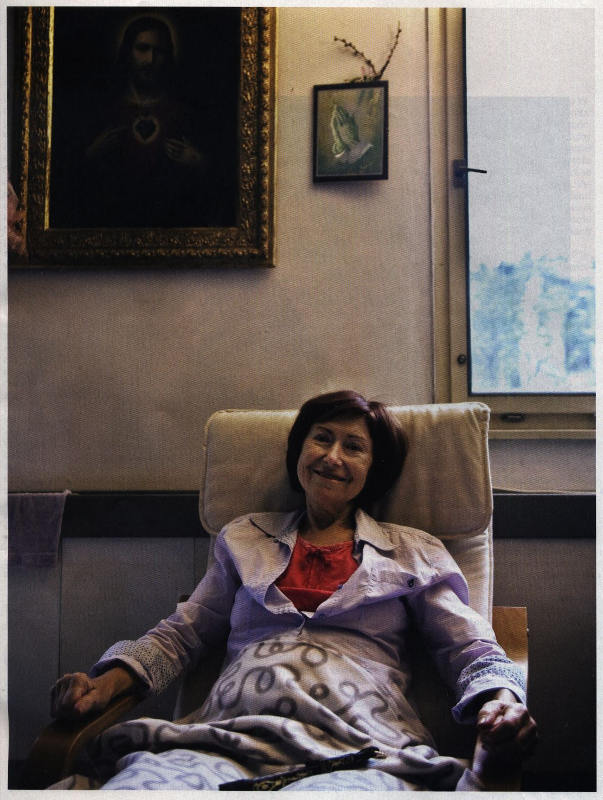
„Život
na kapačkách není pro mě.
Chtěla jsem ten čas strávit se
svou rodinou." (Paní Marie)
Je až nakažlivé, jak se paní Marie umí radovat ze života. Pohublá žena sedí v křesle v obývacím pokoji svého domu, suché rty si každou chvíli musí namazat balzámem, mluví ztěžka a unaveně. Z tváře jí ale téměř nemizí úsměv. Září, když vypráví, jak ještě nedávno v pozdním babim létě kvetly květiny na její terase. Pochvaluje si, jak pohodlné jsou nové vlaky, které odtud z předměstí jezdí do centra Prahy. A dojetím se chytá za srdce, když si připomene dlouhé rozhovory s dětmi, vnoučaty a přáteli, s nimiž v posledních týdnech tráví čas. Pocit štěstí a klidu, který z ní vyzařuje, není v její životní situaci obvyklý. Paní Marie umírá. Ještě na začátku září byla ve svých devětašedesáti letech zdravá a piná síly. S manželem oslavili zlatou svatbu a dovolenou strávili na Krétě chozením po horách. Tam ji začalo bolet břicho a po návratu domů bolest zesílila. Musela odjet na pohotovost, a když po vyšetření uviděla rentgenový snímek své břišní dutiny, nepotřebovala dlouhé vysvětlování. Léta pracovala jako laborantka na výzkumných lékařských pracovištích, takže v nezřetelných útvarech na fotografii poznala metastázy v játrech a slinivce. Věděla, že v tomhle stadiu se rakovina s nejvyšší pravděpodobností nedá vyléčit. Až potud jde o smutný, ale vcelku běžný příběh dnešní doby. Onkologickým onemocněním projde podle statistik během svého života třetina všech lidí, více než čtvrtina na něj zemře. Paní Marie ovšem zareagovala jinak než většina pacientů, kteří se dozvědí tíživou diagnózu. „Lékaři mě uklidňovali, že něco vyzkoušíme. Nabízeli mi biologickou léčbu, která ničí rakovinové buňky," vypráví. „Bylo jasné, že mou nemoc nevyléčí, ale mohla mi prodloužit život, možná až o tři roky. Jenže za jakou cenu? Dojíždět do nemocnice na kapačky, chodit po vyšetřeních, snášet vedlejší účinky léků, zvracení. Tohle prostě není pro mě. Řekla jsem, že chci jít domů a užít si se svou rodinou čas, který mi zbývá." Světová válka Možnosti medicíny řešit akutní i chronické potíže se za poslední čtvrtstoletí dramaticky zlepšily. Účinných léků pro široké spektrum nemocí rychle přibývá, nové biologické preparáty výrazně prodlužují život pacientům s ještě nedávno beznadějnými typy rakoviny. Dojezdové časy sanitek se zkrátily na minuty, úspěšnost léčby infarktu vzrostla o desítky procent, transplantace a další nové technologie umožňují žít ještě dlouho po chvíli, v níž by naši dědové vydechli naposled. Obrovské úspěchy vědy ovšem zrodily také nenápadné, nicméně těžké dilema. Horizont lidské existence se sice posouvá, ale nemění - jednoho dne nevyhnutelně přijde smrt. její načasování, které dříve diktovaly přírodní zákony, dnes díky moderním metodám léčby částečně přešlo do rukou lékařů. „Je stále těžší určit, kdy vlastně člověk umírá," vysvětluje ve svém nedávno publikovaném eseji slavný americký bioetik Daniel Callahan. „Téměř vždycky se dá ještě něco technologicky udělat, provést zákrok, jenž prodlouží život o hodiny, dny nebo týdny" Právě ona možnost „něco dělat", ať už jde o nasazení léků, umělého dýchání nebo výživy, konec života v postmoderní době zásadně proměnila. Západní civilizace, která přišla o náboženské jistoty, nyní trpí silnou úzkostí ze smrti. Vnímá ji jako nevítanou tragédii bez srozumitelné hodnoty, k jejímuž oddálení je žádoucí využít všechny dostupné medicínské prostředky. Lékaři jsou vzděláváni k témuž - smrt je jejich úhlavním nepřítelem, jejich posláním je prodlužovat život. jejich boj je logický a často úspěšný, zkušenosti však ukazují, že jen do určité chvíle. Pokud se záchranná léčba protáhne do závěrečné fáze smrtelné nemoci, začne místo naděje a zdraví přinášet utrpení. Studie z poslední doby ukazují, že zbytečné invazivní procedury mohou závěr života nejen zkazit, ale paradoxně také zkrátit. jenže právě tohle „přeléčování" se v posledních dekádách stalo v západní medicíně běžnou realitou. Rozeznat moment, kdy je třeba přestat a přijmout fakt blížící se smrti, je dnes pro pacienty i lékaře velmi obtížný úkol. Ale pro budoucnost nezbytný - už proto, že náklady na péči v závěru života v západních zemích dramaticky rostou a táhnou dolů zdravotní rozpočty. „Naše péče v tomhle období připomíná zákopový boj první světové války," píše bioetik Callahan, „stále větší ekonomické a lidské ztráty a stále menší vybojované území."
Naše umírání připomíná první světovou válku. Stále větší ztráty a stále menší vybojované území.
V diskusi, která mezi lékaři, zdravotními ekonomy a politiky v posledních letech ožila, tak naléhavě zaznívá volání po změně - lidstvo musí v éře špičkové medicíny najít nejen levnější, ale především smyslupinou podobu umírání. Současné tápání přesně vyjádřil americký onkolog Atul Gawande, když v magazínu The New Yorker před třemi lety popisoval situaci, kdy se ho příbuzná jedné pacientky otevřeně zeptala, zda její sestra umírá. „Nevěděl jsem, jak mám na tu otázku odpovědět. Nebyl jsem si ani jistý, co slovo umírat vlastně dnes znamená."
Opravdu je to tak Paní Marie má štěstí, že to ví. Svou roli v jejím případě hraje i hluboká víra - oddaná katolička se nebojí smrti, těší se na setkání s Bohem a od začátku své nemoci má velmi přesnou představu, co od konce života očekává. Když koncem září odmítla aktivní onkologickou léčbu, domluvila se s domácím hospicem, který se od té doby stará, aby netrpěla bolestmi. její zdravotní stav se rychle zhoršuje, teď už užívá opiáty, je velmi slabá a ujde jen pár metrů o holi. Podle svých slov však vede bohatý život. Od chvíle, kdy se vrátila z nemocnice s vědomím, že zanedlouho zemře, nikdo v jejím domě nezapíná televizi. Většinu času tráví Marie povídáním se svou rodinou. S manželem, dětmi a vnoučaty si prohlíželi stará alba, vzpomínají na hezké chvíle nebo si s pláčem v3/říkávají stará nedorozumění. Střídají se u ní přátelé, ještě nedávno stihla i sedm návštěv za den, nyní už jí síly vystačí maximálně na čtyři. „Víte, když jsem to rozhodnutí udělala, jako by se ve mně rozlil pocit klidu a úlevy," vzpomíná na moment, kdy se rozhodla odmítnout léčbu, která jí mohla přinést měsíce, možná roky navíc. „Děti jsem vychovala, všechnu práci jsem udělala, nemám pocit žádného dluhu. A čas, který teď prožívám, je jeden z nejkrásnějších v mém životě." Tenhle optimismus samozřejmě nemusí zabírat na každého, protože cesta, kterou paní Marie zvolila, není univerzální. Přesto je úsměv, s nímž se loučí, velmi inspirativní. Ukazuje, jak naplňující může být závěr života - pokud přijmeme fakt, že život opravdu končí, a zdravotní péče se tomuto poznání přizpůsobí. Jenže právě tahle reflexe konce v současném systému vůbec není samozřejmá. „Poměrně často se setkáváme s pacienty, jimž onkologové nabídli nějakou léčbu a oni ji automaticky přijali," popisuje své zkušenosti vrchní lékařka pražského domácího hospice Cesta domů Irena Závadová. „Mezi čtyřma očima vám přitom lékař zároveň řekne, že ví, že léčba ničemu nepomůže, naopak má nežádoucí účinky. Ale je pro něj emočně těžké přiznat pacientovi, že už mu nemá co nabídnout." Z rozhovorů s několika dalšími lékaři vychází podobný obrázek. Pokud je terminálně nemocný pacient zvídavý a chce znát pravdu o svém stavu, zpravidla se ji dozví a může se svobodně rozhodnout, co dál. Pokud se však moc neptá a spoléhá pasivně na vedení doktora, v nemalé části ordinací se dočká jakési léčby z rozpaků - předepisované terapie mu prodlouží život jen málo a za cenu zhoršení jeho kvality. Ale pro obě strany slouží coby iluze, že snaha o záchranu pokračuje.
Boj do konce
V Česku pro oblast medicíny na konci života prakticky neexistují žádná data. Situace je ale velmi podobná ve většině vyspělého světa, takže fenomén se dá ilustrovat několika zajímavými čísly z ciziny. Studie publikovaná v The New England Journal of Medicine před časem ukázala, že sedmdesát procent pacientů s pokročilou rakovinou plic a osmdesát jedna procent v posledním stadiu rakoviny tlustého střeva nechápe, že chemoterapie, kterou jim onkolog ordinuje, nedokáže jejich nemoc vyléčit. Jinde výzkumníci sledovali, jak často se invazivní léčba nasazuje těsně před smrtí tedy pravděpodobně neúčelně. Ve Španělsku procházelo v posledním měsíci života náročnou chemoterapií padesát pět procent nemocných, v Jižní Koreji to bylo třicet procent, ve Spojených státech se takto léčilo osm a půl procenta lidí, jimž zbývaly méně než dva týdny života. Zbytečné přeléčování nemocných v beznadějném stavu se dá ilustrovat i jinak. Zajímavá analýza dat z amerických nemocnic z počátku tisíciletí poukázala například na nadužívání srdeční resuscitace - jen šest procent všech starších, chronicky nemocných pacientů, kteří byli resuscitováni, opustilo nemocnici, ostatní zemřeli. Další data dokládají, že každý desátý americký pacient byl v posledních čtyřech týdnech před smrtí připojen na dýchací přístroj nebo jiné život prodlužující zařízení. Během posledních měsíců ho vyšetřovalo v průměru deset lékařů z různých oborů, někdy ovšem daleko víc. Televize CBS ve svém dokumentu o konci života detailně zmapovala poslední dva měsíce běžné pětaosmdesátileté pacientky Meredith Snedekerové. Její léčba v tomto čase - kdy nebylo pochyb o tom, že umírá - stála čtyřicet tisíc dolarů a starou paní vyšetřilo pětadvacet různých specialistů. Ani jeden s ní přitom nepromluvil o tom, jak by si přála zemřít. Právě ve Spojených státech se problém konce života čím dál naléhavěji řeší z ekonomického hlediska. Léčba posledních měsíců ukrojí třetinu všech peněz na zdravotnictví a stojí ročně víc než rozpočet ministerstva vnitra. Ekonomové varují, že současná útrata za umírání může s pokračujícím stárnutím populace přivést systém k bankrotu.
V Česku podobná čísla neexistují - ani Ústav zdravotnických informací a statistiky ČR, ani Všeobecná zdravotní pojišťovna nemají spočítáno, kolik závěr života u nás stojí. Debaty v USA jsou velmi vzrušené, protože část pacientských organizací a politiků volání po úsporách vnímá s obavami, že nemocným bude odpíráno právo na uzdravení. Ukazuje se, že pro západní společnost, která smrt vytěsnila ze života, je obtížné pochopit, že současná praxe pacientům často nepomáhá, ale škodí. „Rodiny si nedovedou představit, že může být něco horšího, než když jejich blízký umírá," vysvětluje známý paliativní lékař Ira Byock, jehož knihy vyšly i česky. „Jenže může - když umírá špatně."
Zenová lekce
Dvacet minut. Když Ondřej Sláma tenhle svůj požadavek přednesl šéfovi, znělo to docela troufale. V české onkologii je standardní čas na kontrolní vyšetření pacienta deset minut, někdy patnáct. A lékaři tady v brněnském Masarykově onkologickém ústavu si navíc každé ráno při poradě vzájemně sdělují, kolik kdo stihl předchozí den přijmout pacientů - cení se samozřejmě vysoké skóre, tedy co nejrychlejší vyšetření. Onkolog a paliativní lékař Sláma ale svých dvacet minut dostal a nízká čísla mu dnes nikdo z kolegů nevyčítá. „Naopak, řekl bych, že jsem v kolektivu oblíben," směje se vysoký čtyřicátník. Žlutý kopec, jak se v Cesku vyhlášenému pracovišti říká, je v současné době jedno ze dvou tzv. komplexních onkologických center v česku, které má paliativní ambulanci. Druh péče, jemuž se Sláma kromě onkologie věnuje, spočívá v sofistikovaném léčení symptomů pokročilé nemoci, jako jsou bolesti, dušnost, nevolnost, nespavost, ale i sociální starosti nebo existenciální úzkost. Paliativní péče je půl století stará lékařská disciplína, nicméně doteď zůstává relativně na okraji. Americký časopis Money, jenž se v obsáhlém textu věnoval ekonomice konce života, ji nazval „nejlépe střeženým tajemstvím medicíny". Nejčastěji ji samozřejmě využívají umírající, ale není synonymem pro hospicovou péči - na osvícených pracovištích ve světě se využívá také u chronicky nemocných, kteří neumírají, nebo onkologických pacientů, kteří ještě paralelně bojují za své uzdravení. Jejím hlavním cílem je co nejvyšší kvalita života v nemoci a zdravotní experti nyní v jejím větším rozšíření vidí klíč ke kýžené změně systému péče na konci života. Pokud se podaří část terminálně nemocných přesměrovat od záchranné medicíny k té, jejímž smyslem je jen zmírňování utrpení, umírání zásadně zlevní, protože ubude zbytečných léků a výkonů, jež se na onkologii či interně rutinně dělají. Vydělají na tom ovšem především pacienti sami, protože závěr života stráví mnohem příjemnějším způsobem, bez čekání v ordinacích, hadiček a přístrojů na jednotkách intenzivní péče. Ojedinělé studie navíc zjistily ještě jeden pozoruhodný efekt. Lidé, kteří v terminální fázi nemoci přejdou do paliativního režimu, žijí v průměru déle než ti se stejnou diagnózou, kteří bojují až do konce. Pravděpodobně to souvisí s úlevou od bolesti a pocitem smíření, jež pozvednou náladu a dodají tělu poslední vinu energie. „Tahle lekce vypadá téměř zenově," komentoval překvapivé zjištění v roce 2010 onkolog Atul Gawande v časopise The New Yorker. „Žijete déle, když se přestanete snažit žít déle." Otázka samozřejmě zní, jak vlastně pacienty naučit umírat jinak. Strach ze smrti nebo chuť žít představuje pro řadu z nich velmi silné důvody bojovat až do konce a paliativní péči buď neznají, nebo pro ně má trpkou příchuť jisté smrti. Recept však existuje a je překvapivě jednoduchý. Čas mluvit „Pokud si uděláte čas a s pacienty promlu-víte otevřeně o jejich vyhlídkách, většina se rozhodne nepodstupovat zbytečné terapie, které statisticky prodlouží život jen minimálně," shrnuje své zkušenosti onkolog Ondřej Sláma. Právě kvůli těmhle rozhovorům si vymohl na vedení své nemocnice více času. Podle něj existuje část lidí, kteří jsou z povahy bojovníci a stejně dají přednost zápasu až do konce - a takovým je dobré vyhovět, i když jde třeba o zbytečně investované peníze. Ale většina pacientů, kteří dnes umírají po martyriu vyšetření, zákroků a terapií, je spíše obětí setrvačnosti zdravotního systému, jenž s nimi nekomunikuje. Pokud ti samí pacienti dostanou dobré informace, zvolí raději klidné umírání provázené léčbou bolesti a dalších symptomů.
Stačí si s pacientem promluvit a většina lidí začne o své situaci uvažovat bez iluzí.
K podobným závěrům jako Sláma během svých dvacetiminutovek došly i zahraniční studie na dané téma - ve chvíli, kdy se v ordinacích vyhradil větší čas na rozhovor (který nebyl přesvědčováním, jen realistickým nastíněním možností), pacienti se méně upínali k vidině zázračného uzdravení a zbytečné léčby ubylo. Obamova vláda kvůli tomu dokonce před čtyřmi lety navrhla proplácet lékařům zvláštní poplatek za hodinový rozhovor s pacientem o konci jeho života. Návrh ale po emocionálně vypjaté debatě, kdy jej odpůrci popisovali jako zavádění „panelů smrti", neprošel. Ondřej Sláma se domnívá, že základem dialogu s pacientem by mělo být sdělování prognózy. Onkologie má dnes pro velkou část diagnóz v různých stadiích dobré statistiky o průměrné délce dožití. Takzvané mediány však většina onkologů pacientům neříká, nebo pouze na přímé vyžádání. Sláma se řídí spíš praxí anglosaských zemí, které dbají na otevřenost. „Pokud někomu nabízím léčbu, jejíž časový zisk je v mediánu dva měsíce či dva roky navíc, pacient by tuhle informaci měl vědět," vysvětluje svůj přístup. „Jinak se nemůže poučeně rozhodnout, zda mu takový přínos stojí za možné nežádoucí účinky." Kromě otevřenosti a komunikace pak přechodu k rozumnému umírání pomáhá také dostupnost paliativních ordinací. Slámova zmíněná obliba mezi kolegy na Žlutém kopci totiž pramení z jednoduché logiky. Pro lékaře onkologa je lidsky velmi obtížné oznámit pacientovi, že už mu nemá co nabídnout, a poslat ho domů čekat na smrt. Často mu proto z bezradnosti nabídne další léčbu. Pokud je však v dosahu paliativní ambulance, do níž onkolog může pacienta poslat, cítí se svobodnější a neplýtvá zbytečně drahou terapií.
Na konci života začíná platit opačná logika: čím méně peněz, tím příjemnější umírání.
Dostupnost podobné péče je ale v České republice zatím na velmi nízké úrovni. Zatímco třeba v USA má takovou ordinaci čtyřicet procent všech nemocnic nad padesát lůžek, u nás fungují jen ve dvou z třinácti velkých onkologických center (v dalších dvou se plánují). Vzhledem k finančním problémům zdejších nemocnic se přitom rychlá změna nedá čekat. A podobně málo rozvinutá je i paliativní péče o umírající doma. Zatímco ve Vídni se domácí hospice postarají ročně o zhruba tisíc klientů, v Praze pouze o čtvrtinu. Levná a dobrá Umírání ve 21. století je paradoxní. V ostatních oborech dosahuje současná medicína nejlepších výsledků tam, kde utrácí nejvíc peněz - za špičkové přístroje, sofistikované výkony nebo moderní léky. Jak už bylo naznačeno, před smrtí se tato přímá úměra obrací. Rozsáhlá analýza výdajů a spokoje-nosti pacientů americké onkoložky Susan Dale Blockové potvrdila, že čím levnější je umírání, tím spokojenější bývá pacient. Umění nechat člověka odejít zkrátka nestojí na penězích. Největší problém s ním má klinická medicína, protože má spoustu možností, jak smrti bránit. Nejvíce se v souvislosti s tímhle tématem mluví o onkologii, protože v případě rakoviny umějí lékaři předpovědět blížící se konec. Onkologové jsou však zároveň ze všech oborů v reflexi smrti nejdál. „Naučili se říkat lidem pravdivou diagnózu, umějí doporučit paliativu," shrnuje své zkušenosti Ladislav Kabelka, primář hospice v Rajhradě u Brna. „Ale třeba v geriatrii, interně, neurologii nebo kardiologii jsou pacienti také zbytečně přeléčováni a neřeší se to vůbec. Spousta vyšetření, podávání léků či zákroků probíhá stereotypně ve chvíli, kdy je jasné, že se blíží konec. Jen o tom nikdo nemluví." Kabelka je přesvědčen, že téma, které je v Česku zatím na okraji zájmu, se velmi důrazně přihlásí s postupujícím stárnutím populace. Pokud se v Evropě během dvaceti let zdvojnásobí počet lidí s demencl, jak tvrdí prognózy, bude otázka, kdy a komu má ještě smysl nabízet nákladnou operaci, mnohem naléhavější. Paliativní řešení zřejmě v mnoha případech přirozeně vyplynou jako šetrná a ekonomicky únosná volba. To může pro smrtelníky paradoxně znamenat naději. Jak ve svém eseji píše bioetik David Callahan: „Umírání bude pro lidské bytosti vždycky těžké. Ale možná ne tak těžké jako dnes."
Paní Marie při loučení říkala, že by si přála odejít ze světa dříve, než bude zcela bezmocná. Splnilo se. Zemřela tři dny po naší návštěvě, ve čtvrtek Z 11. v půl osmé večer, v klidu a uprostřed své rodiny.
FOTOGALERII K ČLÁNKU NAJDETE NA NA WWW.RESPEKT.CZ/FOTOGALERIE
RESPEKT 46 I 11. - 17. LISTOPAD 2013